最近、「マスクを外すか外さないか問題」がよく取り上げられていますよね。5月20日発表の政府見解は「人との距離が十分に確保できなくても、会話が少ない場合などは必ずしも着用の必要はない」と、かなりマスク着用を「緩和」の方に舵を切った印象です。実際、私も診療が終わった後、夜に自宅までマスクを外して歩いてみたのですが、「あれ、こんなに気持ちよかったっけ!?」と思うぐらい爽快でした(^^♪
この緩和方針、恐らく、これから始まる「熱中症シーズン」を念頭に置いたものだと思います。救急外来で嫌というほど熱中症の怖さを目の当たりにしてきた立場としては当然だと感じていますが、先日、運動会の練習をしている子供たちのインタビューを観ていて驚きました。「コロナと熱中症、どっちが怖い?」という質問に対して「コロナが9割怖くて、熱中症が1割程度。だからマスクは外せない」といった返事でした。あくまでも私見ですが・・・まったく逆です!私の中での怖さは「コロナ1、熱中症9」です。新型コロナウイルスが怖くない、と言っているわけではありません。リスクを抱えた方が感染した場合は亡くなる可能性もありますし、後遺症も問題です。ただ、緊急性が高く、普段元気な方でも亡くなる可能性があるのは圧倒的に熱中症です。恐らく、先ほどのお子さんの意見はここ3年間の新型コロナウイルスに関する情報の刷り込み(決して駄目という訳ではありませんが)の結果だと思いますし、親御さんも同じような感覚を持たれているのだと思います。もちろん、そう思われている方々が悪い訳では決してありません。むしろ、偏った情報により、我々が曲がった価値観を持つ可能性がある「恐怖感」を感じます。まさにロシアとウクライナの・・・って話を始めたら止まらなくなりますので、政治的な話はここでは控えますm(_ _)m
前振りが長くなりましたが、あらためて「熱中症」についてまとめてみます。
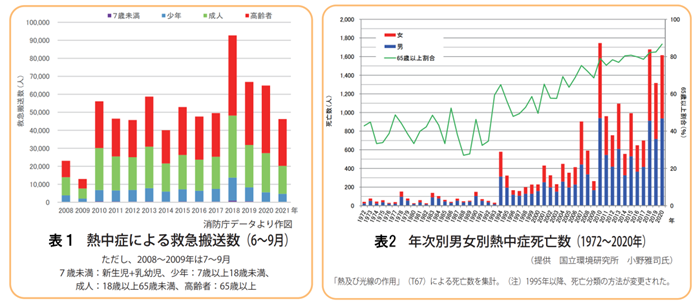
最初に、熱中症の怖さを、データで確認してみましょう。表1は総務省消防庁が発表している「熱中症患者の救急搬送数」の年次推移です。2010年以降大きく増加していることが分かると思います。特に暑かった2018年は92,710人、次いで2019年が66,869人、2020年が64,869人と高い水準を推移しています。また、65歳以上の高齢者の割合が、2008~2009年が約40%だったのに対し、2010~2017年は40~50%、2018年には58%と徐々に増えてきていることもポイントです。
次に、熱中症の死亡者数についてです(表2)。厚生労働省の人口動態統計では、熱中症による死亡者数は、1993年までは年平均67人でしたが、1994年以降は平均663人と大幅に増加しています。近年は1,000人を超える年が続いており、特に熱中症死亡総数に占める65歳以上の高齢者の割合は、1980年33%、2000年50%、2020年87%と急増しています。
「熱中症は怖いし、患者数、死亡者数ともに急激に増えている」ということが、お分かりいただけたのではないでしょうか?
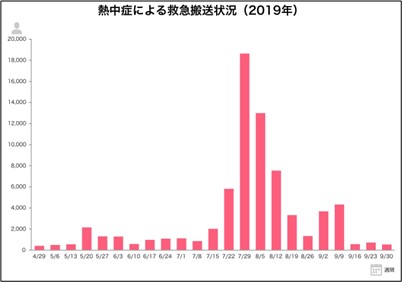
次に、熱中症になりやすい時期についてです。もちろん、猛暑日や熱帯夜が毎日のように続く8月9月が好発時期であることは間違いありません。ただ、注意するべき時期はそれだけではありません。熱中症自体は梅雨入り前の5月から発症します。
出典:2019年(5月から9月)の熱中症による救急搬送状況(消防庁)
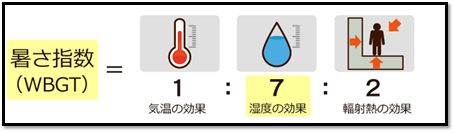
梅雨時に増え始める理由は「湿度」です。湿度が高い時は汗が蒸発しにくく、体温が上昇して熱中症が発生しやすくなります。また、直射日光や照り返しが強いことも、熱中症の発生に関与します。熱中症の原因となる暑さの要素である気温・湿度・輻射(放射)熱・気流を総合的に考慮した指数を「暑さ指数」(WBGT:湿球黒球温度)といいます。これは1954年にアメリカで提案されたもので(半世紀以上前から夏の暑さに対しての警笛が鳴らされていたんですね)、以下のように計算します。
(屋内の場合は気温3で湿度7)
我々の印象に比べて、湿度の影響する割合が大きいことが分かりますよね。
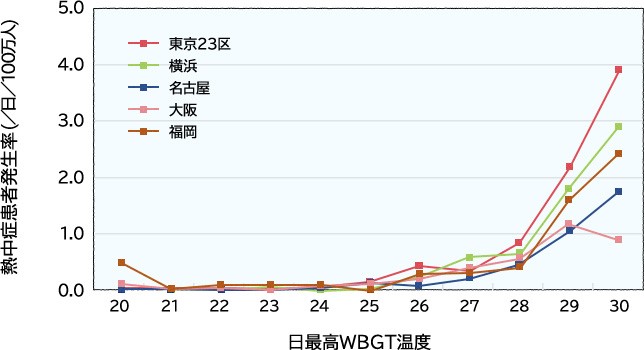
次に、熱中症患者発生率とWBGTの関係を示します。
熱中症患者発生率とWBGTの関係
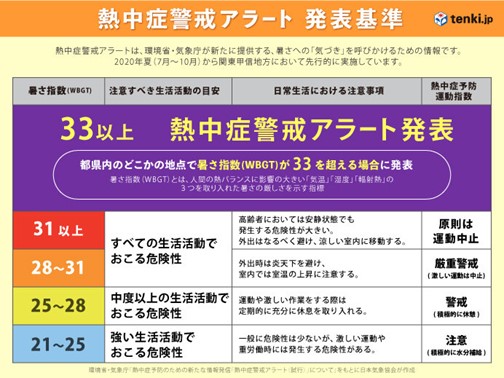
この表は、主要都市の2005年の救急搬送データをもとに、日最高WBGT温度と熱中症患者発生率の関係を示しています。暑さ指数が28を超えると熱中症患者が著しく増加する様子がお分かりいただけると思います。このデータを用いて、環境省と気象庁は令和3年4月から、「熱中症警戒アラート」の運用を開始しています。
もちろん、非常に大切な指標ですが、日常生活で「暑さ指数」を強く意識して行動するには、まだ馴染みが・・・。皆さんに是非押さえておいて欲しいのは「気温が高くなくても、湿度が高かったり、照り返しの強い場所では、熱中症が起こる危険がある」ということです。特に、梅雨の晴れ間など湿度が高く、かつ暑さに慣れていない6月なんかは要注意です。
最後に、熱中症の対策方法を。色々なポイントがありますが、書き出したら止まらなくなりますので「ならないためにどうしたらいいか?」「なった時(なった人を見つけた時)にどうするか?」に絞ってお話しします。
「熱中症」にならないために
一にも二にも「身体を暑さに慣らすこと」が大切です。「暑熱順化」という言葉をよく聞くようになりましたが、要するに「汗をかく練習をしよう!」ということです。以前にもブログ(「汗かきトレーニングで夏に備える!」)で書いたことがありますが、改めて記載しますね。
<軽めの運動で発汗機能アップ>
最も有効な方法は、やっぱり運動。特に、有酸素運動は手足など末端の血行もよくなり、自然に発汗をうながすことができます。ウォーキング、サイクリング、ジョギングなどが効果的ですが、まずは近所への買い物がてらの10分間ウォーキングがお勧め。体温がゆるやかに上昇し、汗が少しずつ出る運動を続けることで、能動汗腺が刺激されます。また、運動によってエネルギーを使うことで、食欲促進や睡眠の質のアップも期待できます。ご高齢の方は、室内での軽いストレッチや屈伸運動程度でもかまいません。ストレッチは血行をよくし、屈伸運動は筋肉を維持して基礎代謝量の増加につながり、それだけ汗をかきやすくなります。いずれにしても、「軽く息がはずみ汗ばむ程度」を目標にして下さい。
<上手な入浴で発汗機能アップ!>
一時期流行った『半身浴』。20分程度、38℃~40℃程度のぬるめのお湯に腰のやや上まで浸かります。41℃以上のお湯の場合は体表面を一気に温めますが、同時に血圧も急激に変動することがあります。それと比べて低めの温度でじっくり時間をかけて入浴すると、血圧変動が緩やかなので体に負担が少なく、また体の深部までじっくり温めることができ新陳代謝が上がるため、血行が良くなります。また、低めの温度のお湯は身体が休む時に働く「副交感神経」が優位になるので、リラックス効果が高まり、疲労感も穏やかに和らぐため、寝る前の入浴方法としても最適です。さらに、低い温度のお湯で時間をかけてゆっくりと汗をかくことで、毛穴から老廃物が出やすくなり、同時にリンパの流れも促進されて体内の有害物質もが排出されやすくなるので『むくみの改善』にもつながります。肝心の汗ですが、余分な皮脂や老廃物が出た後はサラサラとした質の良い汗が出るようになります。
さらにこだわりたい人は、半身浴の前に『手足高温浴』。手足はもともと休眠している汗腺が多いので、まずはここを42~43度の熱めのお湯で温めて目覚めさせます。この『手足高温浴』→『半身浴』を続けると、汗腺の働きは大幅にアップします。
ちなみに、入浴後の過ごし方も大切です。暑い日には、入浴後に薄着でエアコンの風にあたる人もいるかと思いますが、それは禁物。せっかく開いた汗腺が閉じて、休んでしまうからです。小まめに汗を拭いたり、団扇で仰ぐ程度が理想です。「せっかくの風呂上りに・・・」なんていうのはナシで。何と言ってもこれは発汗のトレーニングですから(‘◇’)ゞ
<大豆食品を積極的に摂取>
大豆に含まれる『イソフラボン』には、発汗を調節する働きがあります。やはり大豆に多くふくまれる『レシチン』は、食事からとったタンパク質や脂肪をエネルギーに変えるときに必要となる物質です。レシチンが不足するとエネルギー効率が低下し、汗をかきにくくなり、疲労しやすくなります。夏バテ予防にも大切な成分です。豆腐や納豆などを積極的にとりましょう。
<もっと簡単に汗かきトレーニングをしたい人は?>
もっと手軽に(もっと手抜きで!?)汗かきトレーニングをしたい人には、手足の温浴だけでもOK。まず、洗面器やバケツを使って少し高めの温度(42℃~44℃)のお湯をいれ、手と足首を同時に浸けてゆっくりと温めます。全身浴ではなく手足だけ浸けることにより、温まった手足から血液が全身にめぐり、体の芯まで温まります。結果、汗腺が活性化しサラサラの汗が出るようになります。
「熱中症」になった時(見つけた時)は?
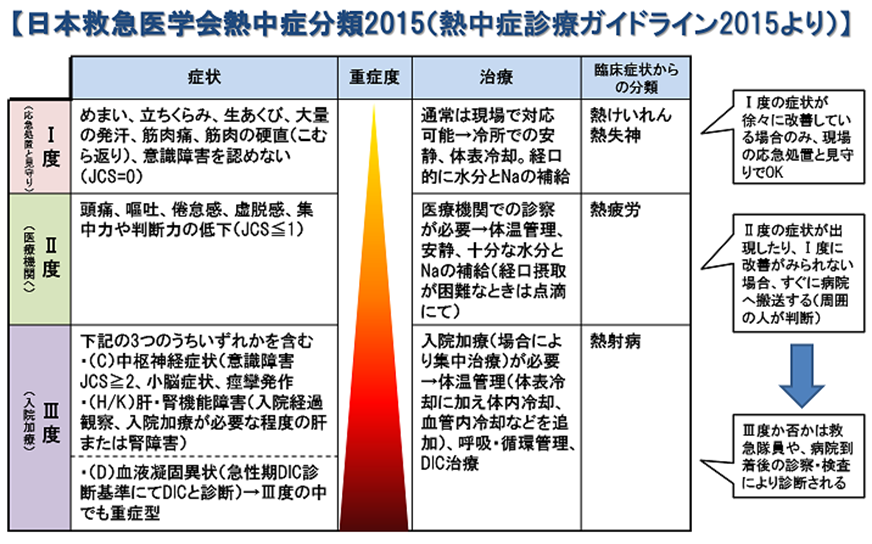
そもそも、調子が悪い人を見つけた時に「この人は熱中症だ!」と自信を持って言うのは難しいと思います。というか、医療従事者でも結構悩みます(-_-;) 2015年に日本救急医学会が出した『熱中症診療ガイドライン2015』では、「暑熱環境にいる、あるいはいた後の体調不良は全て熱中症の可能性がある」としています。つまり、「熱中症っぽいかなと思ったら、とりあえず熱中症と思って対応」が正解ということです。
前出のガイドラインでは、症状による重症度の違いを、分かりやすく説明してくれています。特に皆さんに覚えておいていただきたいのはⅠ度とⅡ度の違いです。Ⅰ度は現場での対応可能、つまり貴方が対応してもOKな症状なんです。逆に言えば、Ⅰ度で説明がつかない症状であったり、Ⅰ度だけど適切に対応しても改善がみられない場合は、迷わず病院を受診するようにしましょう。
では、適切な対応とはどういったものか?まずは次の3つのステップを覚えておきましょう。
1.涼しい場所に移動する
まずは涼しい環境の確保です。屋外なら日陰で風通しのよいところ、エアコンの効いた室内や社内へ移動しましょう。もし体調の悪い人が女性ならば、2以下の処置を踏まえて出来るだけ同性の方にも付き添いをお願いしましょう。
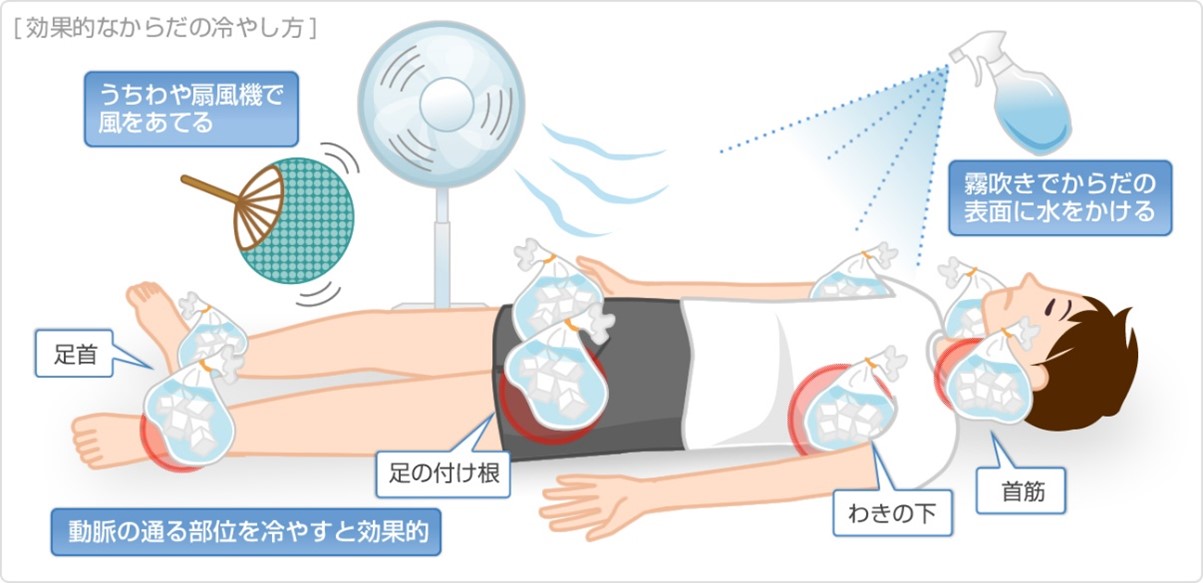
2.体を冷却する
衣類のきつい部分をゆるめ、露出した部分に水をかけ、うちわや扇風機、タオルなどで仰ぎましょう。身体を冷やすためには、首や両脇、足の付け根などの太い血管がある場所を冷やすと効果的です。さらに効果的なのは、「手のひらの冷却」です。手の先や足の先には、動脈と静脈をつなぐ動静脈吻合という場所があるのですが、ここは周囲の毛細血管に比べて直径が10倍ほどあり、血流量が圧倒的に多いです。そのため、ここを冷やすと大量の冷えた血液が体内をめぐるため、効率よく体温を下げることができます。10~15度程度の水に5~10分程度両手をつけると効果的ですが、用意が難しい場合は、両手に冷たいペットボトルを握ってもらうだけでも十分です。
3.水分・塩分を補給する
熱中症の初期治療には、脱水状態で不足している水分と一緒に塩分などの電解質を同時に補給できる経口補水液(OS-1など)を用います。一般的なスポーツドリンクよりも電解質濃度が高く、水と電解質の吸収を早めるためにスポーツドリンクより糖分が少なくなっています。ちなみに、健康な状態で経口補水液を飲むと塩辛くて飲む気がしませんが、脱水状態では甘みを感じたり、飲みやすくなったります。「経口補水液をグイグイ飲めてるってことは、やっぱり脱水しているんだ」なんて考えることもできる訳です。もちろん、経口補水液がない場合には、スポーツドリンクやお茶(できれば麦茶)などでも十分です。
ただし、ここで注意点!是非、ペットボトルの水分を自分で飲めるかどうかを確認して下さい。本人にペットボトルを渡し、自分で蓋を開けて飲むことができればいいのですが、力が入らずに開けられなかったり、飲み込めずに口からこぼれてしまうようでは、現場のみの対応は危険です。また、吐き気があったり、水分摂取後に吐いてしまった場合は、すでに胃腸の働きが低下していますのでⅡ度熱中症のサインです。必ず医療機関を受診しましょう。
1~3の対応で症状が治まれば、休憩をとった後にとりあえず帰宅して自宅で安静にしましょう。
ちなみに、熱中症とコロナの見分け方も大切なポイントです。以前にメーテレの『アップ』で取材していただいた時の動画を貼り付けておきますね。
https://youtu.be/jw144u54Ufs
改めて言いますが、「コロナも怖いけど、今の時期本当に怖いのは熱中症!」です。初期対応を間違えたら、その後に大変な経過をとることもよくあります。個人での対策だけでなく、もしもの時の対応も是非覚えておいて下さいね。